[自笑能彻底的治愈吗视频]哮喘:真的不可以治愈吗?
哮喘是常见的自免疫系统疾病,一般在幼儿时代就可能出现,成人哮喘患者很多时候都是从儿童时代就开始患病一直到长大,但也有患者是成年后甚至老年时才初次出现哮喘的。哮喘病征体现在呼吸道收缩、肿大和产生痰液,引致喘息,气急,胸闷,咳嗽… 严重时可能因为呼吸道过度收缩引致窒息。[1]
2018年在柳叶刀发表的一篇关于哮喘的研究[2],是近年对哮喘最全面的回顾和前瞻,现今临床上长期治疗哮喘主要有两个目标:
1) 减少病征对日常生活的而影响(minimize symptom burden),包括减少日常病征、减低对睡眠和其他活动的影响等;
2) 降低急性严重发病风险(adverse asthma outcomes),例如呼吸道堵塞等风险
所以时至今日,主流医学上专家的意见,除了希望减少哮喘病征和不要出重大事故,已经没有其他可以做的了。哮喘患者都清楚,随身携带哮喘类固醇喷剂和口服类固醇药物是生死攸关的大事情。 我们今天讨论的是最新关于哮喘的研究,而且是非药类方法对治疗哮喘的进展。


近年对包括哮喘的各种过敏症状,有所谓卫生假说(hygiene hypothesis),根据卫生假说的理论,童年时因为过少接触病源、各种细菌,包括好的例如益生菌或坏的病原菌,影响了免疫系统的正常发展,包括哮喘等过敏性疾病的可能性从而增加。所以如果让小孩自由在地上玩耍,食物不要过度卫生,甚至减少使用洗碗碟机都可能可以减少造成过度卫生,从而减少小孩患上哮喘和过敏性疾病的风险。但卫生假说对很多流行病学研究的发现没法很好的解析,例如:
1) 日本相对其他国家包括欧美国家,都是极度干净的国家,但日本的哮喘病例比欧美国家低得多;
2) 在美国和澳洲这些发达国家,低下阶层的人群,患上各种传染病的概率是很高的,但他们同时患上哮喘的概率也很高;
3) 童年时代患过传染病,并没有减少有关人士患上哮喘的概率。
所以卫生假说看来并不能解析哮喘和过敏性疾病在不断增加的现象。[3] 从近年流行病学的研究,饮食结构,包括怀孕时母亲的饮食,[4] 跟哮喘和过敏性疾病的关系反而更密切。
抗生素
2020年2月发表的一项最新的动物实验[5],发现母亲怀孕期间服用过抗生素,孩子出生后患上哮喘的机会高很多。研究人员喂怀孕的小鼠广谱抗生素万古霉素,发现出生的小鼠孩子患上哮喘的严重程度,跟服用抗生素的剂量成正向关系,进一步的分析发现小鼠孩子的肠道菌群跟普通小鼠的菌群出现很大的差异。研究人员的结论是,怀孕期间服用的抗生素,改变下一段的肠道菌群,增加下一代患上哮喘和肺部炎症的概率。
2019年加拿大学者发表的一项前瞻性队列研究[6],对使用抗生素和哮喘病例进行比对研究,研究人员分析了加拿大BC省的2644名儿童,比对当中在1岁之前服用抗生素对哮喘发病的关系。研究人员发现在2000年到2014年间, 1-4岁儿童出现哮喘的人数,每1000名儿童,减少了7.1例,到平均20.2例,下降了26%。医生对该批儿童在1岁前时处方的抗生素数量也减少了,从每1000名儿童1253.8服下降到489.1服。仔细分析,服用过抗生素比没有服用过抗生素儿童,出现哮喘的比例是:,没有服用过抗生素的是5.2%,处方过1服的8.1%,处方过2服的是10.2%,处方过3服的17.6%。所以在5岁前出现哮喘的风险跟1岁前处方的抗生素的剂量有明显的正向关系,处方抗生素每增加10%,患上哮喘的概率增加24%。
上面只列举了2个有代表性的研究,抗生素造成肠道菌群混乱已经是近年越来越受到关注,下文你会看到肠道菌群跟哮喘的关系。

脂肪
饮食中不同的脂肪的多少和组成,对哮喘的发病有明显的关系。2019年葡萄牙对699名平均9岁的小学生做的一项研究[7],发现摄入脂肪的量在超重的小朋友身上,跟哮喘发病有正向关系。研究人员的结论是,饮食跟哮喘发病关系密切,从研究结果看,增加食用水果蔬菜平衡脂肪的作用对减轻哮喘有帮助,特别是对于肥胖的哮喘小朋友。
2017年的一项荟萃分析[8],包括了15个流行病学研究,发现食用大量橄榄油的地中海饮食跟哮喘病有反向关系。 2019年意大利的一项流行病学研究[9],含有油酸的橄榄油跟减少哮喘发病有关联性,食用橄榄油最少的25%人群比最高的25%人群,哮喘发病风险高一倍,研究人员进一步量化有关风险,每天增加食用橄榄油10g (笔者注:大概2茶匙),减少哮喘发病风险20%。
早在2000年已经有随机对照组临床研究证明欧米茄3脂肪酸对治疗哮喘有效果[10],29名哮喘的小朋友接受试验,连续10个月每天服用含120mg的DHA/EPA的鱼油,对照组服用安慰剂(橄榄油),结果显示服用鱼油的一组,哮喘病征明显改善,而且对哮喘药物的敏感度也增加了。对照组则没有明显改善。值得注意的是,该研究也许算是早年的研究,使用的鱼油剂量在我看来是非常保守,只能等于400mg纯度30%的鱼油。
2019年的一项横断研究[11],分析了255位患有哮喘的成人受试者,发现哮喘患者中,血液中的DHA/EPA越多,哮喘病情越容易控制,而且使用激素喷剂药物的剂量也越低。


不健康的脂肪对哮喘并不友好,改用橄榄油,增加欧米茄3,减少其他脂肪过多的饮食,对哮喘有帮助。
维生素A
维生素A又称视黄酮(retinol),是人体必需的一种脂溶性维生素。维生素A可以直接从动物性食物吸收,例如动物肝脏、牛奶和鸡蛋含有较多的维生素A,肉类则较少;植物性食物,例如胡萝卜、番茄和各种蔬菜等,含有胡萝卜素,可以在人体转化为维生素A,但转化效率并不是很高。维生素A对治疗哮喘有不错的效果。维生素A通过调节免疫系统减少炎症的发生,例如维生素A可以同时降低身体的氧化应激反应,和致炎症的Th2细胞反应,增加减少炎症的Treg细胞的数量,从而减轻身体,特别在呼吸道中的炎症反应。[12]
动物实验证明补充维生素A有助预防哮喘的发生[13]。出生阶段感染肺炎链球菌会增加之后患上哮喘的概率,研究发现感染肺炎链球菌同时会使到肺部的维生素A大幅减少,身体同时也就缺乏维生素A。研究还发现感染肺炎链球菌的小鼠,不但维生素A大幅减少,引起炎症的免疫细胞也显著增加,对感染肺炎链球菌的小鼠补充维生素A后,小鼠的引致炎症的免疫细胞也就显著减少,而且补充了维生素A的小鼠的呼吸道和肺部的致炎症免疫细胞也比没有补充维生素A的小鼠要少。
重庆医科大学在2010年的一项对患喘息症(wheezing)的新生婴儿的研究[14],检查了311名喘息症的婴儿,持续喘息的婴儿中,34.1%严重缺乏维生素A,39.0%中度缺乏维生素A;急性喘息症的婴儿中,16.4%严重缺乏维生素A,29.0%中度缺乏维生素A。比较两种不同的喘息症婴儿,持续喘息的缺乏维生素A更严重,而缺乏维生素A的程度跟喘息症状有正向关系。研究的结论是缺乏维生素A可能跟婴儿患上喘息症和严重程度有关系。
2009年常州市医生的一项临床研究,观察维生素A辅助治疗婴幼儿哮喘的临床疗效,80例哮喘患儿分为维A辅助治疗组(40例)和常规治疗组(40例),和40例健康婴幼儿的对照组。两组哮喘患儿均给予糖皮质激素,支气管扩张剂吸入治疗,维A辅助治疗组加用维生素A,观察两组患儿哮喘发作程度的变化后,结果显示添加维生素A比只采用常规治疗,对哮喘发作程度有正面帮助,研究的结论是维生素A可降低婴幼儿哮喘发作频率,减轻哮喘发作程度,建议使用维生素A辅助治疗婴幼儿哮喘。
2009年的一项流行病学研究[15],比对433位患哮喘年龄6-18岁的儿童和青少年,和537位健康的同年人,发现两组人的B胡萝卜素、胆固醇、甘油三酯等都没有分别,唯独是维生素A,哮喘病的一组显著比健康组的低很多。研究的结论是患哮喘的儿童的较低维生素A可能跟引致哮喘有关系。
2011年的一项荟萃分析[16],包括了62个研究,结论是哮喘患者的维生素A较低,虽然只是流行病学研究不是证据更充分的临床研究,但有证据支撑补充包括维生素A在内的营养素(其他是D、E、蔬菜和地中海饮食)对防止哮喘病可能有效。
维生素A对哮喘至今没有直接的临床试验[17],但从维生素A对肺功能和呼吸道疾病的影响的临床试验看,维生素A在呼吸道疾病的作用是显著的。 四川大学学者2012年对中国100例慢性肺病患者做的随机对照组临床试验发现[18],连续6个月每天服用10000IU的维生素A的一组患者,比没有服用维生素A的对照组患者,肺功能明显增强了,步行距离也增加了,肺功能测试,包括FEV/FVC也同时加强了,而且服用这个剂量的维生素A并没有不良反应。
由于缺乏随机对照组临床研究的强证据,临床上并没有建议补充维生素A。 我对研究的解读是,缺乏维生素A很可能不是直接造成哮喘的原因,但作为抗氧化物,哮喘患者可能在炎症影响下,消耗大量维生素A,而维生素A对呼吸道疾病的效果显著,补充维生素A很可能可以改善哮喘病征。
维生素D3
维生素D3严格来说是激素而不是维生素,因为人体皮肤下的胆固醇衍生物,经过紫外线照射可以自体合成。维生素D3是25-羟基维生素D(25-hydroxyl Vitamin D)的前体,也可以理解为D3不具备活性,必须通过肝脏和肾脏的酶代谢为25-羟基维生素D,才能在身体产生作用。 维生素D的受体在身体的分布广泛,进入细胞后,维生素D可以激活的基因有900多个,这些基因有些控制肿瘤的形成,有些可以减少炎症。[19]
2019年的一项临床研究[20],分析了29名轻度哮喘和30名中度哮喘的小孩,比对38名健康对照组的小孩,发觉哮喘小孩的血液中的维生素D偏低,评估哮喘严重程度的支气管可逆性(支气管舒张剂可逆性)跟维生素D的水平呈反向关系,显示维生素D水平越低,哮喘越严重。研究的结论是维生素D偏低在哮喘小孩中较为普遍,而且维生素D跟评定哮喘严重程度的支气管可逆性有关联性。
我国医生在2016年对维生素D做的一项对照组临床研究[21],50名3岁以下患哮喘的小孩分成干预组和对照组,对照组接受常规治疗,干预组在常规治疗基础上添加维生素D,结果显示添加维生素D后,小孩无论在喘息消失时间、呼吸困难时间、胸闷时间等康复时间上,都短于只采用常规治疗的对照组。研究医生的结论是,维生素D治疗小年龄哮喘效果显著,值得临床推广。
2016年的一项系统性回顾[22],对7个关于小童和2个关于成人的双盲对照组临床试验进行分析,一共435名儿童和658名成人哮喘患者,研究量化了维生素D可以减少因为哮喘的病情而使用皮质醇喷剂36%,减少因为急性哮喘发病需要到医院的机会61%。研究的结论是,虽然还不是很清楚如何在临床上应用这些研究证据以治疗哮喘,但研究人员相信证据已经证明维生素D对降低哮喘发病概率是有作用的。
加拿大正在进行一项至今最大型的维生素D对哮喘学前儿童(865名受试者)作用的临床试验[23],该试验已经进行到第三期,第一期是先导性临床试验,在2013年进行,只对55名学前儿童进行安全性测试,让小孩一次性服用100,000IU的维生素D3(笔者注: D3一般1000 -4000IU一颗粒,试验等于让学前儿童一次把一瓶的D3吃完,证明D3安全性很高),之后连续6个月每天补充400IU,第一期只证明了高剂量的D3对学前儿童也是安全的,而补充D3可以马上提高血液中维生素D的水平,但几个月后没有发觉干预组的小朋友的维生素D水平跟对照组有显著分别。第二期的临床试验在2019年发表,这次是让小孩服用100,000IU,相隔5个月后再服用100,000IU,结果显示在服用第一服的维生素D3后7个月,只有56%的小朋友的维生素D可以保持在足够的水平,证明哮喘的小朋友消耗维生素D巨大,研究再次证明高剂量的维生素D对哮喘的小朋友是安全而且是需要的。 该研究还在进行中,我个人的解读是这样:哮喘是身体炎症的结果,过程消耗大量的维生素D,哮喘和维生素D的关联性在之前的研究已经被证明,尽管只是学前小朋友,一次性补充高剂量维生素D,或配合每天补充400IU的维生素D,是安全的,但不足够把小朋友的维生素D恢复到正常水平。继续把剂量增加是否安全?增加和成功保持维生素D在正常水平后是否对学前儿童的哮喘有帮助?答案有待该研究继续下去的结果,我个人倾向相信炎症会消耗身体内不同的维生素和抗氧化物,对健康人士足够的耐量在患病人士身上会变成杯水车薪,增加剂量可能是安全和有用的。
维生素D对治疗哮喘已经积累了一定的临床研究,证明是安全有效的。我的看法是,维生素D跟A一样,在哮喘患者身上会因为炎症而减少,补充维生素D对治疗哮喘,同样具有改善病征的效果。
益生菌和可溶性膳食纤维
菌群和微生物对哮喘发病有紧密关系[24],菌群通过3个途径影响人体,首先是环境,家里的尘螨、农村生活不同牲畜的微生物等;第二途径,是呼吸道和肺部中的菌群,有证据已经证明呼吸道中的链球菌等细菌和微生物影响呼吸道的炎症;第三途径是肠道,肠-肺轴近年受到越来越多的关注,肠道的菌群影响着哮喘的发生和严重程度。我们今天重点关注第三途径,怎样通过影响肠道菌群达到预防和改善哮喘的结果。
2020年2月才发表的一份最新研究[25],对肠-肺轴(Gut-lung Axis)作出了解析。肠-肺轴是近年研究人员对哮喘病观察得出的结论。众多的研究结果,显示肠道菌群对哮喘的呼吸道微环境有很大的影响,而且哮喘患者的肠道菌群跟健康人群差异很大。研究发现哮喘患者童年时代的肠道菌群失衡可能导致日后哮喘病的发生。虽然具体肠道跟呼吸道如何交流还不是很清楚,但呼吸道表皮细胞可以接收远程信息,然后分泌不同的炎症细胞因子,而免疫细胞可以在受到肠道的刺激后,进而通过淋巴系统影响到肺部和呼吸道,而呼吸道自身的免疫细胞同样有受体接收从肠道传送过来的信息。肠-肺轴是个双向的沟通,动物实验证实,用内毒素(LPS)刺激小鼠的肺部可以导致小鼠的肠道细菌大量增加,也有研究显示肺炎会导致肠道受到损伤。


提到肠道菌群问题,对肠道有一定了解的人,首先想到的就是通过益生菌调整肠道菌群,毕竟这是很多国内外近年科普的方向。 2019年的一项荟萃分析[26],包括了19个随机对照组临床试验,一共5157名儿童,发现补充益生菌跟预防或改善哮喘没有明显作用。研究的结论是临床上不值得建议婴儿服用益生菌预防哮喘。
2019年的一项荟萃分析[27],包括了17个随机对照组临床试验,一共5264名儿童受试者,发现补充益生菌相对于对照组,对预防哮喘没有明显的分别,但研究的结论是补充益生菌预防哮喘,效果取决于补充什么类似的益生菌,例如鼠李糖乳杆菌GG株(Lactobacillus rhamnosus GG)可以一定程度减少哮喘发病的频率。
使用益生菌看来对改善菌群和哮喘作用并不显著,那可以如果改善肠道菌群从而改善哮喘呢?2019年澳洲学者发表的一项临床研究[28], 17名哮喘患者接受3个7天的临床试验,分别连续7天每天服用益生菌(3种:嗜酸乳杆菌 LA-5,鼠李糖乳杆菌GG株,婴儿双歧杆菌 BB-12),或可溶性膳食纤维(12克菊粉),或益生菌加上可溶性膳食纤维。结果显示服用可溶性膳食纤维可以改善呼吸道炎症、哮喘和肠道菌群。研究的结论是值得进一步研究可溶性膳食纤维对管理哮喘病情的作用。
可溶性纤维是怎样起作用的呢? 肠道中的益生菌需要发酵可溶性纤维,代谢物包括了不同的短链脂肪酸(SCFA),例如醋酸盐(acetate)、丙酸(propriontate)和丁酸盐(butyrate)。身体多处器官组织,包括呼吸道都有SCFA的受体,而通过SCFA刺激呼吸道的受体(例如GPR41,GPR43),呼吸道的炎症就能减轻。我们再看一个只服用一次可溶性膳食纤维的试验结果。
2017年一项先导性临床试验[29],29位成人哮喘患者接受试验,服用175g酸奶,3.5g的菊粉,和益生菌组合(3种:嗜酸乳杆菌 LA-5,鼠李糖乳杆菌GG株,婴儿双歧杆菌 BB-12)。结果显示,食用了上述的组合益生菌加益生元4小时后,干预组痰液中,致炎症的免疫细胞明显减少,评定哮喘严重程度的最大用力呼气量(FEV)明显改善。研究的结论是单一次的可溶性膳食纤维的补充证明可以改善呼吸道炎症和哮喘指标,长期补充可溶性膳食纤维可能可以对哮喘有更大帮助。
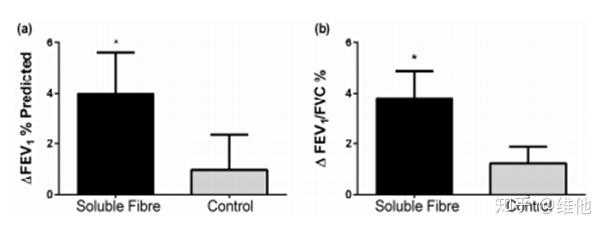
 黑色是服用可溶性纤维后的肺功能,比对照组灰色的加强了很多
黑色是服用可溶性纤维后的肺功能,比对照组灰色的加强了很多
多管齐下的效果又如何,2012年中国台湾学者做的一项双盲对照组临床研究[30],192名10到12岁患有哮喘的小学生分成干预组和对照组,干预组连续16星期每天服用3种保健品:鱼油、从蔬菜水果提取的抗氧化物(400mg,等同2份蔬果)和益生菌(唾液乳杆菌L. salivarius),对照组只服用安慰剂,结果显示干预组的小朋友的肺部功能大幅改善。这个临床试验可圈可点的地方是高剂量的欧米茄3,一个体重在45-60kg的体型较大的小朋友,每天服用的DHA/EPA是1775mg,假设是一般的鱼油丸纯度也就是DHA/EPA在30%,等于服用6颗1克重量的鱼油丸,如果是我一般建议的纯度不低于60%的鱼油丸(该研究使用的是纯度在70%的鱼油丸),也差不多是3克的份量,这个试验同时也证明了鱼油就算对于小朋友都是非常安全的补充剂,可以使用较高剂量,小剂量反而不一定有效。该研究的另一个特点是,使用了蔬菜和水果的提纯抗氧化物,证明蔬果不单单是通过膳食纤维对哮喘产生预防和治疗作用的,里面的抗氧化物也可以产生疗效。


2014年的研究显示[31],多食用蔬菜和抗炎症的营养素的食物,对改善哮喘有帮助。2013年的一项研究[32],分析了哮喘患者和健康人群的饮食结构,发觉患有严重哮喘的患者,日常食用的脂肪比膳食纤维类食物多,比对哮喘患者,日常食用越多的脂肪越少的膳食纤维,FEV就越低(笔者注:肺功能较弱),呼吸道的炎症细胞也越多。研究的结论是,在哮喘患者中,病情严重的患者的饮食习惯跟健康人群显著不同,这种饮食结构跟肺功能和呼吸道炎症有关联性。
研究也证明,增加锻炼运动对改善哮喘有帮助[33],很多哮喘患者因为害怕哮喘发病,所以减少甚至完全避开体育活动。其实在适当的安排下,例如有家人或朋友陪同,准备好应急药物,增加锻炼只会降低哮喘的发病风险,而且配合上述的减少脂肪增加膳食纤维的饮食,可以降低体重,对肥胖的哮喘患者,减少5%-10%体重对改善哮喘已经有重大帮助[34]。
总结
主流医学上,哮喘是不能治愈的,只能减少哮喘对日常生活的影响,不让哮喘出现急性严重状况。但我们从最新的研究可以得出下面的结论:
1 减少使用抗生素包括母亲怀孕期、婴儿期,甚至青少年时期,对预防哮喘有很大帮助;
2 菌群对哮喘的发生有很大的关联性,但简单补充点益生菌看来并不能解决问题;
3 食物中增加膳食纤维的蔬菜类食物,减少含脂肪过多的食物,对预防和改善哮喘有帮助;
4 脂肪中,欧米茄3脂肪酸和橄榄油对改善哮喘有帮助,欧米茄6脂肪酸和饱和脂肪可能增加哮喘发病风险,所以食用含丰富欧米茄3脂肪酸的冷水鱼类和海鲜,对哮喘的预防和减低发病风险有帮助;
5 由于哮喘通过炎症引起病征,炎症同时可能使到身体的维生素A和维生素D大量减少,补充维生素A和维生素D对改善哮喘的病征有不错的效果。服用鱼肝油,含有大量的维生素A和小量的维生素的D,是补充维生素A的最好途径,否则从食物中获得大量维生素A,只能增加食用动物肝脏。鱼肝油虽然含有维生素D,但剂量有限,我个人经验建议,额外每天补充前期4000IU的维生素D,和之后维持大概1000IU可能对哮喘发病有预防作用。
6 如果不能经常食用冷水鱼类,餐后补充高纯度鱼油丸(鱼油跟鱼肝油是不同的营养素,虽然鱼肝油有小量欧米茄3)可以对预防哮喘发病有帮助,我建议起码跟上文中提到的台湾学者使用的剂量相当,也就是一天最少DHA+EPA >=1800mg=3000mg高纯度鱼油(60%)。这个剂量是给体型较大的小学生设计的,自己可以按体重调整。
7 除了膳食来源的膳食纤维外,额外补充可溶性膳食纤维,例如菊粉,可能对改善肠道菌群有帮助,添加上述研究使用过的益生菌组合也是可以的,但作用可能没有可溶性膳食纤维作用重要。
无药可治还是可以不药而愈?起码我们从最新的研究看到希望。
本文内容仅作为科普知识提供,不能代替医生的治疗诊断和建议。文章内容中涉及医学的部分均来源于参考文献。
参考:
[1] Mayo Clinc Staff, Asthma,
, Last viewed: May 30, 2020
[2] Papi, A., Brightling, C., Pedersen, S. E., & Reddel, H. K. (2018). Asthma. Lancet (London, England), 391(10122), 783–800.
[3] McKenzie, C., Tan, J., Macia, L., & Mackay, C. R. (2017). The nutrition-gut microbiome-physiology axis and allergic diseases. Immunological reviews, 278(1), 277–295.
[4] Gluckman PD, Hanson MA, Cooper C, Thornburg KL.(2008), Effect of in utero and early-life conditions on adult health and disease. N Engl J Med. 2008;359:61‐73
[5] Alhasan, M. M., Cait, A. M., Heimesaat, M. M., Blaut, M., Klopfleisch, R., Wedel, A., Conlon, T. M., Yildirim, A. ?., Sodemann, E. B., Mohn, W. W., Bereswill, S., & Conrad, M. L. (2020). Antibiotic use during pregnancy increases offspring asthma severity in a dose-dependent manner. Allergy, 10.1111/all.14234. Advance online publication.
[6] Patrick, D. M., Sbihi, H., Dai, D., Al Mamun, A., Rasali, D., Rose, C., Marra, F., Boutin, R., Petersen, C., Stiemsma, L. T., Winsor, G. L., Brinkman, F., Kozyrskyj, A. L., Azad, M. B., Becker, A. B., Mandhane, P. J., Moraes, T. J., Sears, M. R., Subbarao, P., Finlay, B. B., … Turvey, S. E. (2020). Decreasing antibiotic use, the gut microbiota, and asthma incidence in children: evidence from population-based and prospective cohort studies. The Lancet. Respiratory medicine, S2213-2600(20)30052-7. Advance online publication.
[7] Cunha, P., Paciência, I., Cavaleiro Rufo, J., Castro Mendes, F., Farraia, M., Barros, R., Silva, D., Delgado, L., Padr?o, P., Moreira, A., & Moreira, P. (2019). Dietary Acid Load: A Novel Nutritional Target in Overweight/Obese Children with Asthma?. Nutrients, 11(9), 2255.
[8] Papamichael, M. M., Itsiopoulos, C., Susanto, N. H., & Erbas, B. (2017). Does adherence to the Mediterranean dietary pattern reduce asthma symptoms in children? A systematic review of observational studies. Public health nutrition, 20(15), 2722–2734.
[9] Cazzoletti, L.; Zanolin, M.E.; Spelta, F.; Bono, R.; Chamitava, L.; Cerveri, I.; Garcia-Larsen, V.; Grosso, A.; Mattioli,V.; Pirina, P.; et al.(2019), Dietary fats, olive oil and respiratory diseases in Italian adults: Apopulation-based study. Clin. Exp. Allergy 2019, 49, 799–807
[10] Nagakura, T & Matsuda, S & Shichijyo, K & Sugimoto, H & Hata, K. (2000). Dietary supplementation with fish oil rich in ω-3 polyunsaturated fatty acids in children with bronchial asthma. The European respiratory journal : official journal of the European Society for Clinical Respiratory Physiology. 16. 861-5. 10.1183/09031936.00.16586100.
[11] Stoodley, Isobel & Garg, Manohar & Scott, Hayley & Macdonald-Wicks, Lesley & Berthon, Bronwyn & Wood, Lisa. (2019). Higher Omega-3 Index Is Associated with Better Asthma Control and Lower Medication Dose: A Cross-Sectional Study. Nutrients. 12. 74. 10.3390/nu12010074.
[12] Han, Yueh-Ying & Blatter, Josh & Brehm, John & Forno, Erick & Litonjua, Augusto & Celedon, Juan. (2013). Diet and Asthma: Vitamins and Methyl Donors. The lancet. Respiratory medicine. 1. 813-22. 10.1016/S2213-2600(13)70126-7.
[13] [25] Eichenberger, Philipp & Diener, Stephanie & Kofmehl, Reto & Spengler, Christina. (2013). Effects of Exercise Training on Airway Hyperreactivity in Asthma: A Systematic Review and Meta-Analysis. Sports medicine (Auckland, N.Z.). 43. 10.1007/s40279-013-0077-2.
[14] Luo, Z. X., Liu, E. M., Luo, J., Li, F. R., Li, S. B., Zeng, F. Q., Qu, P., Fu, Z., & Li, T. Y. (2010). Vitamin A deficiency and wheezing. World journal of pediatrics : WJP, 6(1), 81–84.
[15] Senaidy, Abdulrahman. (2009). Serum Vitamin A and β-Carotene Levels in Children with Asthma. The Journal of asthma : official journal of the Association for the Care of Asthma. 46. 699-702. 10.1080/02770900903056195.
[16] Nurmatov, U., Devereux, G., & Sheikh, A. (2011). Nutrients and foods for the primary prevention of asthma and allergy: systematic review and meta-analysis. The Journal of allergy and clinical immunology, 127(3), .
[17] 王勇, 但艳苹, & 王大斌. (2009). 维生素a对婴幼儿哮喘的作用. 实用医学杂志(13), 64-66.
[18] 汪俊, 余晓丹, 刘晓, 刘波, 徐敏, & 杨敏丽等. (2012). 维生素a对稳定期慢性阻塞性肺疾病患者肺功能及生活质量影响的随机对照研究. 四川大学学报(医学版)(03), 172-174.
[19] Dale Bredesen (2017), The End of Alzheimer’s, New York: Penguin Random House
[20] Ozkars, M. Y., Keskin, O., Almacioglu, M., Kucukosmanoglu, E., Keskin, M., & Balci, O. (2019). The relationship between serum vitamin D level and asthma. Northern clinics of Istanbul, 6(4), 334–340.
[21] 杨勇.(2016).维生素D治疗小年龄组哮喘患儿50例临床分析.临床医药文献电子杂志(52),152+154.doi:CNKI:SUN:LCWX.0.2016-52-102.
[22] Martineau, A. R., Cates, C. J., Urashima, M., Jensen, M., Griffiths, A. P., Nurmatov, U., Sheikh, A., & Griffiths, C. J. (2016). Vitamin D for the management of asthma. The Cochrane database of systematic reviews, 9(9), CD011511.
[23] Jensen, M. E., Ducharme, F. M., Alos, N., Mailhot, G., Masse, B., White, J. H., Sadatsafavi, M., Khamessan, A., Tse, S. M., Alizadehfar, R., Bock, D. E., Daigneault, P., Lemire, C., Yang, C., & Radhakrishnan, D. (2019). Vitamin D in the prevention of exacerbations of asthma in preschoolers (DIVA): protocol for a multicentre randomised placebo-controlled triple-blind trial. BMJ open, 9(12), e033075.
[24] Ver Heul, A., Planer, J., & Kau, A. L. (2019). The Human Microbiota and Asthma. Clinical reviews in allergy & immunology, 57(3), 350–363.
[25] Barcik, Weronika & Boutin, Rozlyn & Sokolowska, Milena & Finlay, B.. (2020). The Role of Lung and Gut Microbiota in the Pathology of Asthma. Immunity. 52. 241-255. 10.1016/j.immuni.2020.01.007.
[26] Wei, X., Jiang, P., Liu, J., Sun, R., & Zhu, L. (2020). Association between probiotic supplementation and asthma incidence in infants: a meta-analysis of randomized controlled trials. The Journal of asthma : official journal of the Association for the Care of Asthma, 57(2), 167–178.
[27] Du, X., Wang, L., Wu, S., Yuan, L., Tang, S., Xiang, Y., Qu, X., Liu, H., Qin, X., & Liu, C. (2019). Efficacy of probiotic supplementary therapy for asthma, allergic rhinitis, and wheeze: a meta-analysis of randomized controlled trials. Allergy and asthma proceedings, 40(4), 250–260.
[28] McLoughlin, R., Berthon, B. S., Rogers, G. B., Baines, K. J., Leong, L., Gibson, P. G., Williams, E. J., & Wood, L. G. (2019). Soluble fibre supplementation with and without a probiotic in adults with asthma: A 7-day randomised, double blind, three way cross-over trial. EBioMedicine, 46, 473–485.
[29] Halnes, I., Baines, K. J., Berthon, B. S., MacDonald-Wicks, L. K., Gibson, P. G., & Wood, L. G. (2017). Soluble Fibre Meal Challenge Reduces Airway Inflammation and Expression of GPR43 and GPR41 in Asthma. Nutrients, 9(1), 57.
[30] Lee, Shu-Chen & Yang, Yao-Hsu & Chuang, Shao-Yuan & Huang, Shih-Yi & Pan, Wen-Harn. (2012). Reduced medication use and improved pulmonary function with supplements containing vegetable and fruit concentrate, fish oil and probiotics in asthmatic school children: A randomised controlled trial. The British journal of nutrition. 110. 1-11. 10.1017/S0007114512004692.
[31] Wood, Lisa & Shivappa, Nitin & Berthon, Bronwyn & Gibson, Peter & Hebert, James. (2014). Dietary inflammatory index is related to asthma risk, lung function and systemic inflammation in asthma. Clinical & Experimental Allergy. 45. 10.1111/cea.12323..
[32] Berthon, Bronwyn & Macdonald-Wicks, Lesley & Gibson, Peter & Wood, Lisa. (2012). Investigation of the association between dietary intake, disease severity and airway inflammation in asthma. Respirology (Carlton, Vic.). 18. 10.1111/resp.12015.
[33] Eichenberger, Philipp & Diener, Stephanie & Kofmehl, Reto & Spengler, Christina. (2013). Effects of Exercise Training on Airway Hyperreactivity in Asthma: A Systematic Review and Meta-Analysis. Sports medicine (Auckland, N.Z.). 43. 10.1007/s40279-013-0077-2.
[34] Dixon, Anne & Holguin, Fernando. (2018). Diet and Metabolism in the Evolution of Asthma and Obesity. Clinics in Chest Medicine. 40. 10.1016/j.ccm.2018.10.007..










